|
|
|
|
|
|
|
|
| Esclerose
múltipla ou em placas
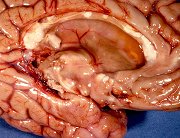
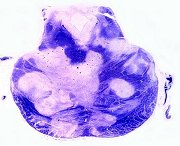
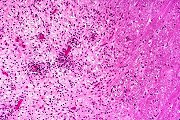
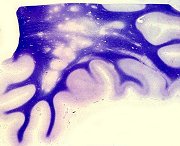
Definição. Esclerose múltipla é uma doença desmielinizante autoimune de caráter progressivo, caracterizada por focos múltiplos de desmielinização do sistema nervoso central, que se instalam em episódios recorrentes. Cada placa de desmielinização é responsável por perda da função dos axônios mielínicos que transitam pela área, levando a déficits neurológicos variados, que vão se somando, como hemiparesia, hemianopsia, ataxia, etc. Pode ter duração de vários anos, levando a deterioração neurológica severa. Geralmente a morte ocorre por doenças colaterais. Incidência. É a mais comum das doenças desmielinizantes, com prevalência de cerca de 1 por 1000 pessoas na América do Norte e Europa. Há entre 250.000 e 350.000 pacientes com EM nos Estados Unidos, com 8500 a 10000 casos novos por ano. Pode iniciar-se em qualquer idade, mas geralmente entre 15 e 45 anos. É rara a instalação na infância ou após 50 anos. Há preferência de 2:1 pelo sexo feminino. Os episódios recidivantes ocorrem em intervalos muito variáveis (semanas, meses ou anos) e a freqüência tende a diminuir durante o curso da doença. Após cada episódio agudo pode haver recuperação parcial do déficit neurológico. Após 15 anos do início da doença, cerca de 50% dos pacientes precisam de auxílio para deambular. Clínica. Sintomas e sinais são extremamente variados dependendo da localização das placas. Por definição, deve haver dois ou mais conjuntos de sintomas separados temporalmente por 30 dias ou mais e espacialmente em dois locais diferentes no cérebro e/ou medula, sem outra causa identifícável. Como primeira manifestação, é comum o envolvimento do nervo óptico, geralmente de um deles, dando a chamada neurite óptica ou neurite retrobulbar, que resulta em perda da visão de um olho. Lesões no tronco provocam sinais de nervos cranianos, ataxia, nistagmo. Lesões na medula espinal dão paraparesia ou paraplegia, com perda das funções motoras e espasticidade, perda da sensibilidade abaixo de um certo nível, e disfunções esfincterianas. Disfunções cognitivas não são incomuns, mas convulsões e déficit auditivo são raros. O curso da doença é inicialmente por surtos recorrentes que vão diminuindo em freqüência com o tempo, mas com déficits neurológicos cumulativos. Com 20 anos de doença cerca de 50% dos pacientes estão restritos a cadeira de rodas. Em cerca de 10 a 15 % a doença é benigna com poucos surtos e déficits. Cerca de 5 % têm doença rapidamente progressiva. A forma clínica mais comum é a EM com surtos e remissões (relapsing-remitting MS) – cerca de 80% dos casos. Os sintomas e sinais se desenvolvem num período de vários dias, estabilizam-se e geralmente melhoram, espontaneamente ou em resposta a corticosteróides, ao longo de semanas. Com o tempo, a habilidade dos corticóides de acelerar a recuperação vai diminuindo. Sinais persistentes de disfunção neurológica podem se instalar após um surto, e a doença pode progredir no período entre os surtos (forma chamada de EM progressiva secundária). Cerca de 20% dos pacientes têm a chamada EM primária progressiva, caracterizada por curso clínico gradualmente progressivo e incidência semelhante em homens e mulheres. EM com surtos e remissões. Tipicamente inicia-se com distúrbios sensitivos, neurite óptica unilateral, diplopia (oftalmoplegia internuclear), sinal de Lhermitte (parestesias do tronco e membros desencadeadas por flexão do pescoço), fraqueza dos membros, ataxia de marcha e perda de movimentos finos das mãos, bexiga neurogênica e sintomas intestinais. Por outro lado, são raros sintomas corticais (como afasia, apraxia, convulsões e demência precoce) ou extrapiramidais (coréia, rigidez). As formas recorrentes são consideradas clinicamente definidas quando a disfunção neurológica fica ‘disseminada no espaço e no tempo’. A esclerose múltipla primária progressiva é sugerida clinicamente por um curso progressivo durando mais de 6 meses. Exames de imagem. Com RM, encontro de lesões multifocais de várias idades, especialmente envolvendo a substância branca periventricular, tronco cerebral, cerebelo e medula espinal apóiam a impressão clinica de EM. Lesões que impregnam com gadolínio indicam desmielinização inflamatória (lesões ativas). Repetição dos exames de RM após alguns meses pode dar evidência que as lesões são ‘disseminadas no tempo’. As placas aparecem como lesões hipointensas em T1 e hiperintensas em TR longo (T2, FLAIR), de margens nítidas, distribuídas irregularmente pela substância branca dos hemisférios cerebrais. Em cortes sagitais pesados em T2 é característico o acometimento do corpo caloso, com afinamento global da comissura e lesões em saca-bocado na face inferior. Em cortes parasagitais, lesões em labareda na coroa radiada baseadas na superfície dos ventrículos são consideradas patognomônicas. Para casos de EM com exames de imagem, clique. Exame de líquor. Mostra leve aumento do nível de proteína e aumento da síntese intratecal de imunoglobulinas de especificidade restrita – a síntese de IgG pode estar aumentada ou haver bandas oligoclonais. O aumento das imunoglobulinas se deve à proliferação de células B dentro do SNC. Há pleocitose moderada em cerca de 1/3 dos casos (quase sempre menos de 50 células mononucleares/mm3). Glicose sempre normal. Alterações em potenciais evocados visuais ou somatosensitivos podem evidenciar uma segunda lesão, que confirme o diagnóstico. Evolução e prognóstico. Cerca de 10% dos pacientes passam bem por mais de 20 anos e considera-se que têm EM benigna. Cerca de 70% terão progressão secundária. Fatores adversos são: surtos freqüentes nos primeiros 2 anos, curso progressivo desde o início, sexo masculino e disfunção motora ou cerebelar permanentes desde o início. Elementos de melhor prognóstico são: sexo feminino, predomínio de sintomas sensitivos e neurite óptica. Curso fulminante é raro. De modo geral há pouca queda na expectativa de vida, mas há risco aumentado de suicídio. Patogênese. As lesões são causadas por uma resposta imune celular contra componentes da bainha de mielina. A reação é iniciada por células T helper CD4+ que reagem com antígenos da mielina e liberam citocinas, como o intérferon gama, que ativam macrófagos. A desmielinização é causada por estas células e pelos produtos que secretam. O infiltrado nas áreas de desmielinização consistem de linfócitos (predominantemente CD4+, com alguns CD8+) e macrófagos. Há também anticorpos, mas seu papel é duvidoso. O mecanismo de início das lesões, como as células imunes atravessam os vasos em certas áreas, a natureza bem delimitada das lesões, continuam pouco claros. A influência de fatores ambientais, apesar de numerosos estudos, permanece incerta. Contudo, há evidência inequívoca da importância de fatores genéticos. Há concordância de 31% em gêmeos monozigóticos, em comparação com 5% em dizigóticos (6 x maior). Mesmo assim, o risco de EM nestes é de 20 a 40 vezes maior que na população geral. O risco de ter EM é 15 vezes maior se a doença está presente em um parente de 1º grau. A presença do alelo HLA-DR2 do complexo maior de histocompatibilidade aumenta substancialmente o risco de EM. Populações com alta freqüência do alelo (como na Escócia), têm o maior risco. Exceto isto, não se identificou até hoje um único gene que exerça um efeito forte sobre a incidência de EM. Macroscopia. (Para página ilustrativa, clique) As lesões desmielinizantes (ou placas) são notadas principalmente na superfície de corte dos hemisférios cerebrais, onde aparecem como focos de cor cinza, que se aproxima da cor da substância cinzenta normal. Os focos são irregulares, têm contornos geográficos, lembrando ilhotas, limites precisos e contrastam nitidamente com a substância branca vizinha. Os tamanhos variam desde microscópicos a grandes lesões confluentes, mas tipicamente ficam entre 2 e 10 mm. Há nítida preferência pela substância branca periventricular e pelo corpo caloso, mas qualquer área de substância branca no cérebro, cerebelo, tronco ou medula espinal pode ser acometida. É comum a localização nas vias ópticas (nervos, quiasma e tratos). Pelo menos 2/3 dos pacientes têm placas em três locais – hemisférios cerebrais, nervos ópticos e medula espinal. As placas mais recentes têm cor mais acinzentada, já as mais antigas tendem a mais esbranquiçadas e ter consistência mais firme, devido ao estabelecimento de gliose reacional (cicatricial) com o passar do tempo. Placas de diferentes idades coexistem, às vezes lado a lado. Placas também atingem a substância cinzenta, mas, devido à semelhança de cor, são mais difíceis de detectar. Não ocorre desmielinização em nervos periféricos. Em casos de longa duração e com lesões extensas há atrofia cerebral difusa, alargamento dos sulcos, afinamento dos giros e dilatação ventricular. Microscopia. Para páginas ilustrativas, clique (1) (2) (3) As lesões desmielinizantes têm bordas nítidas. Nas lesões recentes (placas ativas), há infiltrado inflamatório linfocitário, principalmente perivascular, e nas margens da lesão. Abundantes macrófagos de citoplasma espumoso removem os restos de mielina degenerada. Há redução do número de oligodendrócitos, mas os axônios ficam relativamente preservados nas lesões mais agudas, diminuindo gradualmente em número à medida que a lesão se cronifica. Na fase aguda, os astrócitos transformam-se em formas gemistocíticas, como em qualquer lesão do SNC. Posteriormente, vão sofrendo redução do volume do citoplasma e passam a astrócitos fibrosos, que depositam abundantes fibras gliais na região desmielinizada (gliose). A distribuição perivenular das lesões é considerada característica. Placas agudas ou na EM inicial têm considerável grau de remielinização (conhecidas como ‘shadow plaques’). Contudo, em placas da EM crônica a remielinização é mínima. Os sintomas iniciais da EM devem-se à desmielinização axonal, com lentificação ou bloqueio da condução. A regressão dos sintomas é atribuída a resolução do edema inflamatório e remielinização parcial. A recuperação da função pode também dever-se à redistribuição dos canais de sódio ao longo dos segmentos desmielinizados dos axônios. (Em axônios mielínicos normais, os canais de sódio estão concentrados nos nódulos de Ranvier). Com o tempo e repetição dos episódios, vai havendo lesão axonal irreversível, gliose e exaustão do pool de células precursoras de oligodendrócitos, levando a perda progressiva da função neurológica. Nas lesões
crônicas, há redução no número de células
inflamatórias e dos macrófagos até o virtual desaparecimento,
restando apenas gliose. Há praticamente desaparecimento da mielina
e dos oligodendrócitos e severa depleção também
dos axônios. Os que restam permanecem desmielinizados. Admite-se
que o desaparecimento dos oligodendrócitos se dê por apoptose.
O caráter ativo ou inativo de uma placa se baseia na presença
ou não de macrófagos.
Variantes e formas especiais da EM. Forma de Charcot – é a EM clássica descrita acima. Neuromielite óptica de Dévic. Variante descrita em 1896. Os sintomas iniciais são neurite óptica bilateral e envolvimento proeminente da medula espinal. Pode ser rapidamente progressiva (20% dos casos), ter curso recidivante, ou limitar-se a episódio único. Parece ter predileção por populações asiáticas. Esclerose múltipla aguda ou forma de Marburg. Descrita em 1906 como encephalitis periaxialis diffusa). Forma fulminante com curso rápido da ordem de meses, tende a ocorrer em indivíduos mais jovens. Placas grandes e numerosas com intensa destruição da mielina. Doença de Schilder (1912), reconhecida como uma forma infantil da MS aguda de Marburg. Grandes placas confluentes em crianças com envolvimento exclusivo dos hemisférios cerebrais. Esclerose múltipla concêntrica ou forma de Balò (1928). Descrita como encephalitis periaxialis concêntrica ou esclerose concêntrica. Lesões em círculos concêntricos ou em alvo, com alternância de áreas desmielinizadas e poupadas. Detalhes destas formas. Neuromielite óptica de Dévic. Doença
necrotizante aguda da medula espinal e nervos ópticos e quiasma.
Nos casos puros, estes locais são afetados exclusivamente. Há
porém casos com outras lesões em localizações
clássicas da EM. É discutido se é uma entidade independente
ou uma variante de EM.
Clinicamente,
a doença se caracteriza por perda visual aguda, freqüentemente
bilateral e mielite transversa aguda. É mais comum que sintomas
visuais inaugurem o quadro, seguidos em poucas semanas a 3 meses por paraplegia,
níveis sensitivos e distúrbios esfincterianos. Tipicamente
os déficits são permanentes, sem melhora com o passar do
tempo.
Imagem/macro – A medula na fase aguda tende a ficar tumefeita. As lesões excedem 3 segmentos medulares e envolvem toda a espessura da medula. Nas formas puras não há envolvimento cerebral radiológico ou macroscópico. Se o paciente sobrevive à fase aguda, a medula pode mostrar atrofia e cavitações. Microscopia. Além da desmielinização, há maior perda axonal que na EM clássica. Pode haver necrose e cavitação, tanto da medula quanto dos nervos ópticos. O diagnóstico diferencial inclui mielite transversa de causa viral ou outra, e insultos vasculares, que podem ser difíceis de separar da doença de Dévic sem informações clínicas e de laboratório. Esclerose múltipla aguda ou forma de Marburg. É uma forma aguda, rara, de doença desmielinizante com baixa resposta a corticosteróides, que resulta em morte ou déficits severos. A morte pode ocorrer em semanas ou meses. Em alguns casos a lesão inicial é grande, com edema, e pode induzir a biópsia ou tratamento cirúrgico. Posteriormente, o paciente passa a exibir o quadro recidivante clássico da EM. O status
nosológico da forma de Marburg ainda não está bem
definido e seu diagnóstico diferencial é difícil,
com limites imprecisos com ADEM (encefalomielite disseminada aguda) e a
EM clássica. Há dificuldades diagnósticas da forma
de Marburg com uma ADEM com lesão grande coalescente aguda. O diagnóstico
de ADEM é favorecido se houver história recente de vacinação
ou doença infecciosa, viral ou não. Na ADEM há lesões
desmielinizantes multifocais todas na mesma fase, que mostram impregnação
na RM. Microscopicamente, estas lesões são perivenosas (antigamente
chamada encefalite perivenosa). Já na EM as lesões são
de fases diferentes, e apenas as mais recentes impregnam (ou nenhuma impregna).
Esclerose concêntrica de Balò É
uma expressão rara da EM clássica. O caso original foi de
uma doença aguda em um homem de 23 anos, com morte em 3 meses e
meio. A literatura antes do advento da RM era baseada em casos de
autópsia, e predominavam casos de doença fulminante monofásica.
Após a RM têm-se reconhecido casos bem menos graves em que
as características lesões concêntricas coexistem com
as outras lesões típicas da EM clássica. O curso pode
ser crônico e responder a tratamento.
Doença de Schilder (esclerose mielinoclástica aguda). É uma doença desmielinizante rara em que a clínica e aspectos de imagem podem sobrepor-se a doenças metabólicas da mielina, particularmente adrenoleucodistrofia. Esta precisa ser excluída através de níveis normais de ácidos graxos de cadeia muito longa e falta de envolvimento do sistema nervoso periférico. Poser propôs (1985) os seguintes critérios: 1) doença mielinoclástica subaguda ou crônica, com uma ou duas placas grosseiramente simétricas medindo pelo menos cerca de 2 x 3 cm em duas de três dimensões. 2) envolvimento do centro semioval. 3) ausência de outras lesões. Como nas outras formas variantes de MS, já se descreveram casos puros e de transição. As formas ‘puras’ predominam na infância e as placas estão confinadas à substância branca cerebral, ocupando extensas áreas. As formas transicionais têm uma incidência etária maior, incluindo adolescentes e adultos, e se combinam com outras lesões mais próprias da EM clássica. Encefalomielite disseminada aguda (acute disseminated encephalomyelitis, ADEM) É uma doença desmielinizante aguda monofásica, caracterizada por manguitos perivasculares de destruição da mielina amplamente disseminados no SNC. Clique para caso em exames de imagem. Sinônimos – encefalite (ou encefalomielite) perivenosa, pósinfecciosa ou pósvacinal. Incidência. A descrição original foi após vacinação antivariólica e posteriormente após episódios de sarampo, caxumba, rubéola e varicela. Incidência após sarampo – 1 a cada 1000 casos. Atualmente é mais vista em crianças após uma doença respiratória aguda. A clínica é início agudo de cefaléia, febre, letargia, coma e hipertensão intracraniana entre 2 e 12 dias após o evento desencadeante. Os sintomas difusos predominam sobre sinais de localização. A recuperação é freqüentemente rápida e sem déficits. A mortalidade (que pode chegar a 20% dos casos ) era maior após vacinação antivariólica ou sarampo (atualmente, nenhum dos dois é prevalente). Microscopicamente, há congestão venosa, e áreas perivenulares em manguito onde se observam macrófagos fagocitando restos de mielina. Geralmente há pouco ou nenhum infiltrado linfocitário. Tipicamente, as lesões são todas na mesma fase (ao contrário da EM). As lesões são semelhantes às observadas em animais após imunização experimental com componentes da mielina, e também às reações à vacinação antirábica com vacinas antigas que continham material antigênico derivado da mielina. Leucoencefalite hemorrágica aguda, doença de Weston Hurst. É uma forma rara e fulminante de ADEM, caracterizada por hemorragias perivasculares resultantes de lesão vascular mais grave que na ADEM. Pode ocorrer em crianças ou adultos. O início é abrupto, com febre, rigidez de nuca, convulsões ou sinais focais. Cerca de metade dos pacientes tiveram um quadro respiratório agudo inespecífico alguns dias antes do início do quadro neurológico. A mortalidade é elevada mas há casos de evolução favorável. O LCR mostra pleocitose, neutrófilos e hemácias. Radiologicamente, há edema cerebral difuso com pequenos sangramentos na substância branca. As lesões são maiores, com maior efeito de massa que na ADEM. Há relativa preservação da substância cinzenta. Patologicamente, há maior afecção da substância branca dos hemisférios cerebrais. Ao contrário da ADEM, envolvimento da medula espinal é incomum. As hemorragias são do tipo petequial, circundando vasos necróticos com restos de fibrina e neutrófilos. A desmielinização perivenosa é freqüentemente obscurecida pelas hemorragias. O diagnóstico
diferencial inclui embolia gordurosa,
em que há petéquias limitadas à substância branca.
Leucoencefalopatia hipóxico-isquêmica também deve ser
lembrada.
Fontes.
|
| Para imagens sobre esclerose múltipla: | |||
| Macro | Meso | Micro | Correlações |
 |
 |
 |
 |
| Para casos de neuroimagem e neuropatologia. | |||
| Módulo Neuro - Página Inicial | Outros módulos | e-mails : [email protected]___[email protected] |